„Повеќе од 100 години, постои силна поврзаност со дефицит на витаминот А и негативните исходи од мали сипаници, особено кај мали деца. Дали дојде време за медицинската заедница да препознае дека на секое дете што презентира компликации од мали сипаници треба да му се даде витамин А и да се оцени севкупниот нутритивен статус? Ако не, што не научи историјата? “ – Адријан Бендих, 1992.
Мали сипаници – високо заразна болест за која денес не размислуваме многу. На крајот на краиштата, вакцината беше развиена пред 50 години, што го „победи” проблемот. [1] Но, почекајте … И покрај тоа што вакцината против морбили е воведена пред околу половина век, морбилите сеуште се сметаат за голема закана од страна на здравствените власти.
На педесетгодишнината постоеше универзално позитивно признание во медиумите. Секој кој ја доведува во прашање вредноста на вакцините против морбили или било која вакцина, брзо се напаѓа и омаловажува, наводно науката за вакцината против морбили е веќе потврдена. Застапниците велат дека само заговорниците и лудаците ќе го доведат во прашање бенефитот од вакцината.
Но, постојат факти во врска со историјата на малите сипаници кои речиси никогаш не стигаат до светлината на денот. Еве 14 работи што можеби не биле кажани од страна на службениците за јавно здравје, вашиот лекар или медиумите.
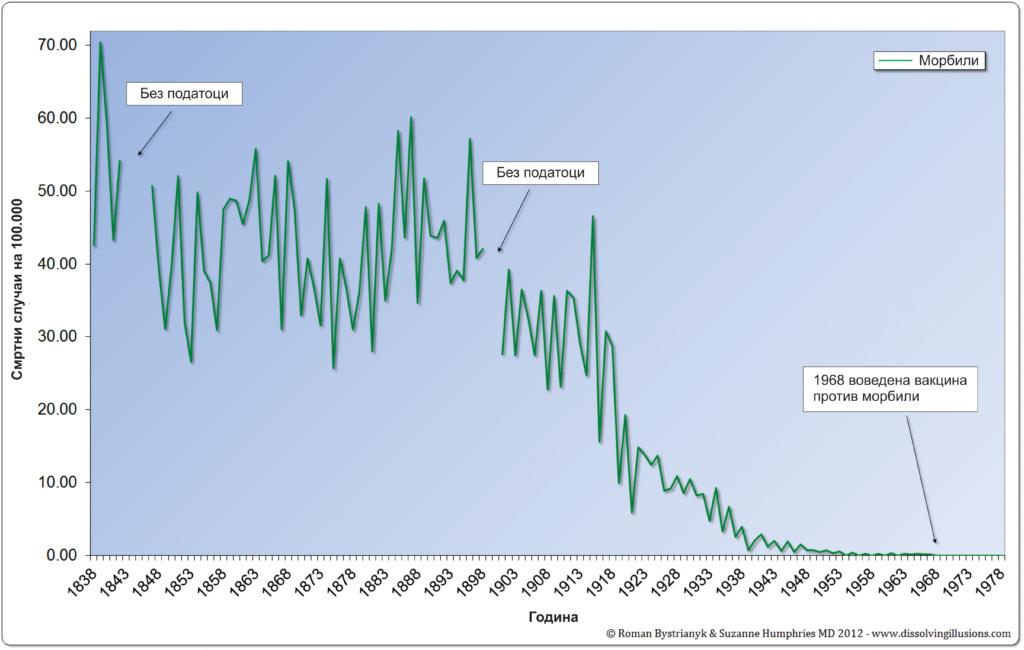
1.Стапката на смртност од морбили се намалила за речиси 100% пред употребата на вакцината
Во текот на 1800-тите, малите сипаници беа значајна причина за смрт. Епидемии се случуваа на секои неколку години, предизвикувајќи голем прилив на деца во одделенијата на локалните болници. Во Глазгов, Англија Од 1807-1812 малите сипаници учествуваа со 11% од сите смртни случаи. Во годините од 1867-1872 година, 49% од децата во домот за деца во Париз, кои развиле мали сипаници, починале. [2] Почнувајќи од средината до крајот на 19 век, смртните случаи од сите заразни болести, вклучувајќи мали сипаници, почнале да опаѓаат. До 1930-тите години во Англија и САД, шансите за смрт од мали сипаници паднаа на 1-2 проценти.
Вакцината која содржи мртов вирус на мали сипаници беше ставена во употреба во САД во 1963 година. Она што можеби не сте слушнале е дека до 1963 година, стапката на смртност од мали сипаници во САД веќе се намалила за околу 98%. [3]
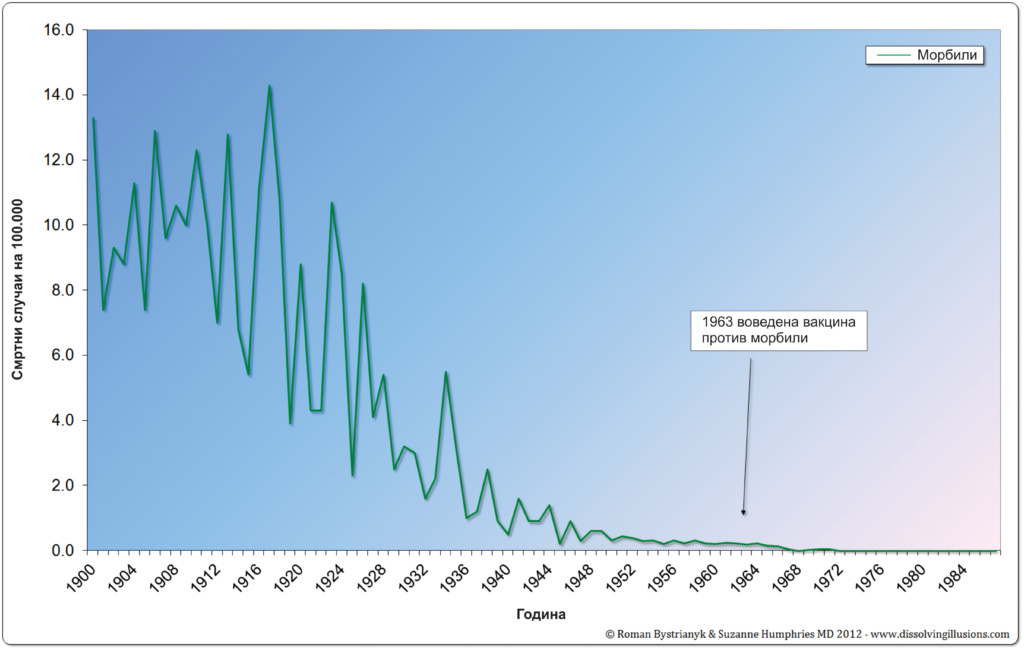
Некои држави од Нова Англија воопшто немаа смрт од мали сипаници. Во текот на оваа година, целата Нова Англија (Мејн, Њу Хемпшир, Вермонт, Масачусетс, Род Ајленд и Конектикат) имаа само 5 смртни случаи препишани на мали сипаници. Смртта од астма била 56 пати поголема, несреќите биле 935 пати поголеми, несреќите на моторните возила биле 323 пати поголеми, други несреќи биле 612 пати поголеми, а срцевата болест била 9.560 пати поголема. [4]
Во Англија вакцината против сипаници беше воведена во 1968 година. До овој момент смртните случаи на сипаници беа исклучително ретки. Вистинската стапка на смртност од сипаници во Англија паднала за речиси 100%. [5]
2. Вакцината против морбили од 1963 година предизвикала тешка болест наречена атипични мали сипаници
Историски гледано, малите сипаници предизвикуваат висока температура, кашлица и осип.
„… речиси одеднаш, се појавуваат следниве симптоми : катарлално воспаление на мукозната мембрана во носот, (налик предизвикано од студ или поленска иритација), со црвени и водени очи и фотофобија, внимателно следена од проблематична кашлица и соодветна треска, достигнувајќи 39.4º и 40º C. [6]”
Раната вакцина со која беше експериментирано, беше ослабена, жива вакцина против морбили. Оваа вакцина резултираше со многу повисока температура кај половина од децата што ја примиле. Значи, тие имале температура од 41 степен за разлика од 39 степени треска што можеби би ја имале со природни мали сипаници.
„Сепак, вакцината произведе модифициран осип во 48 проценти од децата кои ја примиле и треска висока од 41 степен кај 83 проценти од нив. [7]”
За да го ублажат овој проблем, антитела специфични за морбилите беа дадени во форма на имунолошкиот серумски глобулин заедно со живите вакцини. Оваа практика ги затскрива очигледните реакции (треска и осип) на живиот вирус во вакцината, но има сериозни потенцијални последици.
„Податоците покажуваат мошне значајна корелација меѓу недостатокот на егзантема (осип) на морбилите и автоимуните заболувања, себороичните кожни заболувања, дегенеративните заболувања на коските и одредени тумори … Мислиме дека осипот е предизвикан од клеточна ублажена имунолошка реакција , кој ги уништува клетките инфицирани со вирусот на мали сипаници. Ако ова е точно, недостигот на егзантем може да укаже дека интрацелуларните вирусни компоненти избегнале неутрализација за време на акутната инфекција. Ова може подоцна да доведе до горенаведените болести … Присуството на специфични антитела во времето на инфекција, го попречува нормалниот имунолошки одговор против вирусот на мали сипаници, особено со развојот на специфичниот имунитет (и / или цитотоксични реакции). Интрацелуларниот вирус на морбили може да ја преживее акутната инфекција и да предизвика болести кои се манифестираат кај поголема возраст“.[8]
Со други зборови, потиснувањето на осипот и треската од мали сипаници, што можеби изгледаа како добра идеја во тоа време, се мешаа со нормалниот имунолошки одговор. Мешање со имунолошкиот одговор на телото, во обид да се компензира со полоша вакцинална реакција, може да резултира со идни проблеми кај возрасните кои го добиле овој третман. Употребата на имунолошкиот серумски глобулин се препорачува да се прекине во 1968 година, но продолжи долго после тоа. [9] Оваа практика продолжува и до ден – денес.
„.. четири контакти без историја на МРП вакцина или со контраиндикации за МРП вакцинација, добиле имуноглобулини [10].”
Една студија од 1967 година откри дека ваквата вакцина против вирусот на морбили, може да предизвика пневмонија и абдоминална болка, како и енцефалопатија (воспаление на мозокот). Овие тешки ефекти биле „непредвидени”.
“Пневмонијата е конзистентен и истакнат наод. Треската е тешка и перзистентна, а степенот на главоболка, кога е присутен, сугерира зафаќање на централниот нервен систем. Всушност, еден пациент во нашата серија, кој беше испитуван од ЕЕГ, беше пронајден доказ за нарушена електрична активност на мозокот, сугестивен за енцефалопатија … Овие несакани резултати од инактивираната имунизација на вирусот на морбили беа непредвидени“. [11]
Атипичните мали сипаници биле тешки и се појавувале кај тие што биле вакцинирани со жива вакцина против мали сипаници, откако се сретнувале со природни морбили или поради тоа што првично биле вакцинирани со умртвен вирус во вакцината.
„Атипичните мали сипаници се карактеризираат со повисока и подолга треска, невообичаени лезии на кожата и тежок пневмонитис во споредба со сипаници кај претходно невакцинирани лица. Осипот честопати бил проследен со докази за хеморагија или везикулација. Исто така се опишани болки во стомакот, хепатална дисфункција, главоболка, еозинофилија, плеврални ефузии и едем“. [12]
Речиси 2 милиони дози на вакцина со умртвен вирус на морбили беа дистрибуирани од 1963-1967 година. Оваа вакцина обично беше давана во серија од 2 до 4 дози во месечни интервали. Атипични мали сипаници се пријавени дури 16 години по добивањето на оваа вакцина. Атипичните мали сипаници поради употребата на вакцината со умртвен вирус, се докажува дека можат да бидат смртоносни.
„13-годишно девојче почина на 18 февруари 1978 година, откако беше хоспитализирана во Универзитетската болница во Ен Арбор – Мичиген, со дијагноза на енцефалитис и мозочни заболувања како последица на морбили. Пациентот беше вакциниран во 1966 или во 1967 година со 3 инјекции на вакцина против мали сипаници (мртви вируси). Една недела пред приемот и 10 дена по позната изложеност на сипаници, развила треска, главоболка, кашлица, ринореа и тешка форма на повраќање. На рацете и се појави осип кој се прошири на нејзиниот тело и лице. Видена е од нејзиниот лекар, кој дијагностицира атипични мали сипаници. Една недела подоцна, на 23 јануари, нејзината треска се зголеми и таа го имаше својот прв напад … По пристигнувањето, таа беше третирана со интравенски пеницилин и хидрокортизон. И покрај антиконвулзивната терапија, таа продолжи да има фокални, а потоа генерализирани напади … Во текот на следните неколку дена, осипот почна да исчезнува, но пациентот остана коматозен. Таа почина на 21-виот болнички ден“. [13]
3. Малите сипаници требаше да се искоренат до 1967 година
Со пронаоѓањето на вакцината со умртвен вирус, а потоа и жив, започна кампања во есента 1966-та година, за елиминирање на мрбилите во САД. Со вакцинација на сите осетливите 8 до 10 милиони деца, се претпоставува дека морбилите ќе се елиминираат до 1967 година.
„Високо ефикасните, безбедни вакцини се достапни за елиминирање на морбилите во САД. Колаборативните напори на професионалните и доброволните медицински и јавни здравствени организации се насочени кон искоренување на болеста до 1967 година“. [14]
„Ефикасното користење на овие вакцини во текот на следната зима и пролет треба да осигура искоренување на мали сипаници од САД во 1967 година“. [15]
15 години подоцна стапката на сипаници се намали, но очекуваното брзо искоренување не се случило. Одговорот во тој момент беше да се вакцинираат сите деца, а не само оние деца кои се „подложни”. Новиот план ќе биде да се елиминираат сипаниците од САД до 1982 година.
“На 4-ти октомври 1978 година, секретарот на Министерството за здравство, образование и благосостојба, Џозеф А. Калифано – Џуниор, објави дека САД ќе се обидат да ги елиминираат малите сипаници од нацијата до 1 октомври 1982 година. Оваа цел е можна поради намалувањето на инциденцата на мали сипаници во САД и големиот напредок што иницијативата за национална детска имунизација го има постигнато ниво на имунизација од најмалку 90% , кај оние под 15-годишна возраст до 1 октомври 1979 година“.[ 16]
Дури во 1980-та година станала достапна стабилната жива вакцина. Оние кои се вакцинирани пред 1980-та година можеби нема да бидат имуни како што првобитно се верувало, бидејќи подоцна биле утврдени дека овие постари вакцини не биле секогаш ефикасни.
„Д-р Ралф Д. Фајгин, главен доктор на Детската болница во Тексас во Хјустон и експерт за инфективни болести, вели дека луѓето родени пред 1956 година се претпоставува дека се имуни на мали сипаници, бидејќи речиси секое дете било изложено на болеста. Прв пат вакцина се разви во 1963 година, но беше направена од убиен вирус и не била широко ефективна. Во 1967 година беше воведена жива вакцина, но тоа беше нестабилно решение , бидејќи ја губеше ефикасноста ако не беше правилно чувана во фрижидер. Како резултат на тоа, луѓето вакцинирани пред 1980 година можеби нема да бидат имуни. Тоа е една од причините поради кои морбилите се активираат во студентските кампуси“.[17]
Во 2000-та година, случаите се намалија, а сипаниците конечно беа прогласени за елиминирани од Соединетите Американски Држави – 33 години по првичниот датум на елиминација. Сепак, во 2012 година CDC се повлече од таа декларација, наведувајќи дека сипаниците се појавија и се ширеле. Од вкупниот број случаи, 200 се припишувале на патувања во странство, но изворот за 22 случаи никогаш не бил определен. [18]
4. Се вели дека со еден убод (вакцина), е обезбеден доживотен имунитет
Едвард Џенер е генерално признаен како пронаоѓач на првата вакцина во 1798 година, иако практиката на користење на делови од заболени луѓе и / или човечки гној, во обид да се заштити од болести, е познато дека се користи дури и во античко време. Вакцината на Џенер требаше да штити од вариола вера. Тој погрешно тврдеше дека ќе предизвика заштита кај некого за цел живот. Оваа изјава подоцна ќе се покаже како потполно лажна, а тврдењата за вакцината се модифицирани со цел да се наведе дека вакцината обезбедува привремена заштита која ќе ја направи болеста „поблага”.
Слично на оваа изјава, пронаоѓачите на раните вакцини против морбилите тврдат дека вакцината ќе обезбеди доживотен имунитет на истите, со една инјекција.
„Вакцината против вирусот на сипаници се препорачува за сите лица кои немале ниту мали сипаници ниту биле вакцинирани претходно. Се верува дека една доза од жива, атенуирана вакцина ќе обезбеди доживотна заштита“. [19]
„Службата за јавно здравје на САД издаде дозвола за нова, рафинирана вакцина против вирусот на мали сипаници. Иако неколку живи вакцини се лиценцирани од 1963 година – сите тие се еднократни третмани кои даваат животен имунитет без сериозни несакани ефекти – новиот третман, епидемиолози сметаат дека е најдобар досега во минимизирање на несаканите ефекти“. [20]
Пред ерата на вакцинација, природно морбилите најчесто се јавуваат кај помладите деца. Но, со доаѓањето на вакцинацијата имало нагорна промена во возраста на инфекција кај адолесцентите.
„Бројот на случаи на морбили пријавени во 1976 и 1977 година се зголеми на највисоко ниво од 1971 година. Голем дел од зголемувањето се должи на локализирани епидемии на морбили, од кои многумина се случиле кај училишните популации, особено кај деца на бозраст од 10-19 години, во заедниците каде се смета дека има високи нивоа на имунитет … Со неодамнешната промена на распределбата на возраст кај пријавените случаи на морбили кај постарите возрасни групи, ефективната контрола на епидемијата може да бара вакцинација на осетливи средношколци и возрасни лица, како и деца од предучилишна и помлада училишна возраст“. [21]
Поради оваа промена, вакцината требаше да се администрира на оваа постара популација која историски би можела да дојде во контакт со морбили многу порано и да има доживотен имунитет. Значителен процент од оваа група развиле трески исто толку високо или повисоки отколку што би имале, ако добиле морбили по природен пат.
„Поради нагорната промена во распределбата на возраста на пријавени случаи, треба да се евалуира имуниот статус на сите адолесценти. Целосна контрола на сипаниците ќе бара заштита на сите подложни на болеста, затоа треба да се стави поголем акцент на вакцинирање на подложни адолесценти и млади луѓе … околу 5% – 15% од вакцините може да развијат треска поголема од 39.4 степени, почнувајќи од шестиот ден по вакцинацијата и да траат до 5 дена …“ [22]
Единечната доза е заменета во тековниот распоред што го препорачува CDC и треба да се вакцинира на 12-15 месеци и 4-6 години [23], а сега дури и на возрасните често им е кажано да добијат уште една вакцина. Оваа втора препорака беше издадена по повторениот неуспех да се елиминираат морбилите со една инјекција.
Идејата за доживотен имунитет произлезе од набљудувањето дека оние кои се изложени на природни мали сипаници биле имуни за многу долг временски период или за цел живот.
„Една од извонредните забелешки за мали сипаници е дека имунитетот предизвикан од природна инфекција се чини дека останува силен за живот. Панум забележал дека лицата изложени на вариола вера во 1781 година на Фарските Острови сѐ уште биле имуни, кога вирусот повторно се појавил, 65 години подоцна во 1846 година“.[25]
Меѓутоа, за разлика од природната инфекција со мали сипаници, вакцината против мали сипаници не обезбедува таква долготрајна заштита. Заштитата што ја дава вакцинацијата се чини дека се намалува со години. Должината на заштитата е проценета во оваа студија да биде приближно 25 години.
Како вакцината против вариола вера и вакцината против морбили, повеќето вакцини првично се тврдеше дека обезбедуваат доживотна заштита. Сепак, вистинското искуство покажало дека ова никогаш не било случај, како што е со природна инфекција.
5. Големи епидемии се појавуваат кај високо вакцинирани популации
Во периодот пред вакцината, морбилите слободно циркулираа, овозможувајќи природно заштита на возрасната популацијата. По природна инфекција со малите сипаници во текот на детството, повторното појавување на мали сипаници беше ретко. Солидната, доживотна заштита што ја дава природната инфекција е заменета со имунитет предизвикан од вакцина кој со текот на времето изчезнува. Опадниот имунитет меѓу вакцинираните, во комбинација со пониско зголемување на природните болести, ќе создаде значителен број на луѓе кои се подложни на мали сипаници во високо вакцинираните популации.Оваа комбинација на ефекти може да резултира со големи епидемии на сипаници, и покрај високите стапки на вакцинација.
Д-р Џејмс Чери, коментираше дека во ерата на пост-вакцина, малите сипаници станале „темпирана бомба”. [29] Дали е ова причина CDC и здравствените работници да бидат во состојба на паника кога случаите на морбили избиваат во добро вакцинираните популации? Дали официјалните лица знаат дека во одреден момент имунитетот кој со текот на времето исчезнува, ќе предизвика епидемија дури и во многу високо вакцинирана популација? Размислете за влијанието на оваа динамика како вистински имуните постари луѓе изумираат од населението и се заменуваат со луѓе „имуни“ од вакцини.
6. Бебињата станаа подложни на мали сипаници
Мајките пренесуваат голем број на заштитни имуноглобулини на нивните бебиња природно преку плацентата и тие траат неколку месеци. Таа, исто така, пренесува генерален и специфичен имунитет преку нејзиното млеко. Мајка која имала природни мали сипаници дава заштита на бебето од мали сипаници околу 12 до 15 месеци додека дојат. Мајките кои биле вакцинирани пренесуваат пократко траење на заштитата на нивните бебиња. Во ерата на вакцинација, бебињата сега се подложни на мали сипаници на многу порана возраст.
„Имунитетот кој со текот на времето, се губи може да стане сè поголем проблем, бидејќи покриеноста со вакцини се зголемува, бидејќи повеќе мајки ќе бидат вакцинирани и бидејќи тие не биле изложени или имале природни мали сипаници, тие ќе пренесуваат пониски нивоа на антитела.Така нивните бебиња стануваат подложни на мали сипаници од 3 до 5 месеци“. [30]
Поради ова намалување кај мајчините антитела постојат повици за вакцинирање на доенчиња на помлади возрасти.
Ова е веќе добро воспоставена практика кај многу млади доенчиња во пренаселени, сиромашни земји.
Текстот продолжува овде:
Морбилите И Вакцината За Морбили – Втор Дел
Автор Roman Bystrianyk
Референци:
1. 50 years after vaccine, measles still poses a threat, THV11, December 2013
2. Clive E. West, PhD, DSc, “Vitamin A and Measles,” Nutrition Reviews, vol. 58, no. 2, February 2000, p. S46.
3. Vital Statistics of the United States 1937, 1938, 1943, 1944, 1949, 1960, 1967, 1976, 1987, 1992; Historical Statistics of the United States— Colonial Times to 1970 Part 1; Health, United States, 2004, US Department of Health and Human Services; Vital Records & Health Data Development Section, Michigan Department of Community Health; US Census Bureau, Statistical Abstract of the United States: 2003; Reported Cases and Deaths from Vaccine Preventable Diseases, United States, 1950–2008.
4. Vital Statistics of the United States 1963, Vol. II—Mortality, Part A, pp. 1–18, 1–19, 1–21.
5. Record of mortality in England and Wales for 95 years as provided by the Office of National Statistics, published 1997; Report to The Honourable Sir George Cornewall Lewis, Bart, MP, Her Majesty’s Principal Secretary of State for the Home Department, June 30, 1860, pp. a4, 205; Essay on Vaccination by Charles T. Pearce, MD, Member of the Royal College of Surgeons of England; Parliamentary Papers, the 62nd Annual Return of the Registrar General 1899 (1891–1898).
6. James Tyson MD, The practice of medicine: a text-book for practitioners and students with special reference to diagnosis and treatment, 1910, p. 116.
7. “Measles Vaccine Effective in Test—Injections with Live Virus Protect 100 Per Cent of Children in Epidemics,” New York Times, September 14, 1961.
8. T. Rønne, “Measles Virus Infection Without Rash in Childhood Is Related to Disease in Adult Life,” The Lancet, vol. 325, no. 8419, January 1985, pp. 1–5.
9. J. D. Cherry, “The ‘New’ Epidemiology of Measles and Rubella,” Hospital Practice, vol. 15, no. 7, July 1980, pp. 49–57.
10. Case of vaccine-associated measles five weeks postimmunisation, British Columbia, Canada, October 2013
11. Vincent A. Fulginiti, MD; Jerry J. Eller, MD; Allan W. Downie, MD; and C. Henry Kempe, MD, “Altered Reactivity to Measles Virus: Atypical Measles in Children Previously Immunized with Inactivated Measles Virus Vaccines,” Journal of the American Medical Association, vol. 202, no. 12, December 18, 1967, p. 1080.
12. D. Griffin et al., “Measles Vaccines,” Frontiers in Bioscience, vol. 13, January 2008, pp. 1352–1370.
13. “Death from Measles, Possibly Atypical — Michigan,” Morbidity and Mortality Weekly Report, June 29, 1979, vol. 28, no. 25, pp. 298-299.
14. Morbidity and Mortality Weekly Report, August 12, 1967, vol. 16, no. 32, p. 269.
15. David J. Sencer, MD; H. Bruce Dull, MD; and Alexander D. Langmuir, MD, “Epidemiologic Basis for Eradication of Measles in 1967,” Public Health Reports, vol. 82, no. 3, March 1967, p. 256.
16. Goal to Eliminate Measles from the United States, Morbidity and Mortality Weekly Report, October 13, 1978, vol. 27, no. 41, p. 391.
17. Lisa Belkin, “Measles, Not Yet a Thing of the Past, Reveals the Limits of an Old Vaccine,” New York Times, February 25, 1989.
18. “Measles Outbreaks in 2011 Were Worst in 15 Years: CDC,” Health Day News, April 19, 2012.
19. Morbidity and Mortality Weekly Report, March 25, 1967, vol. 16, no. 12, p. 100.
20. “Thaler to Hold State Senate Hearing to Find Fastest Way to Expedite Plan,” New York Times, February 24, 1965.
21. Measles Outbreak Control, Morbidity and Mortality Weekly Report, September 9, 1977, vol. 26, no. 36, pp. 294-299.
22. Measles Prevention, Morbidity and Mortality Weekly Report, November 3, 1978, vol. 27, no. 44, pp. 427-437.
23. http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6105a5.htm
24. Lawrence K. Altman, “2d Measles Shot Urged For Everyone Under 32,” New York Times, July 20, 1989.
25. Vaccines, 6th Edition, p. 1403.
26. Mark S. Dine, Sonja S. Hutchins, Ann Thomas, Irene Williams, and William J. Bellini, et al., “Persistence of Vaccine-Induced Antibody to Measles 26–33 Years After Vaccination,” Journal of Infectious Diseases, 2004, p. S123.
27. Waning Immunity and Its Effects on Vaccination Schedule, Mathematical Biosciences, 1194, pp. 79-80.
28. J. M. Heffernan and M. J. Keeling, “Implications of Vaccination and Waning Immunity,” Proceedings of the Royal Society B, vol. 276, 2009.
29. Cherry JD, The ‘new’ epidemiology of measles and rubella, Hospital Practice, 1980, pp. 49–57.
30. Oxford Textbook of Medicine, vol. 1, 2005, p. 357.
31. Irja Davidkin, Mia Kontio, Mikko Paunio and Heikki Peltola, “MMR vaccination and disease elimination: the Finnish experience,” Expert Rev. Vaccines, 2010, p. 1050.


